Bệnh da mụn nước, bọng nước ở trẻ sơ sinh do nhiều nguyên nhân gây ra: bệnh nhiễm khuẩn, bệnh bẩm sinh…, trong đó nhóm bệnh phát ban mụn nước, mụn mủ không do nhiễm trùng ở trẻ sơ sinh và trẻ nhỏ khá thường gặp và một số bệnh tự giới hạn. Tuy nhiên, cần chẩn đoán phân biệt với các bệnh da mụn nước, mụn mủ khác để nhận biết và điều trị kịp thời.
1. CÁC BỆNH THƯỜNG GẶP VÀ THOÁNG QUA
1.1. Ban đỏ nhiễm độc ở trẻ sơ sinh (Erythema toxicum neonatorum – ETN)
ETN là một bện mụn mủ thường thấy, gặp trong 20% trẻ sơ sinh trong 72 giờ đầu. Hay gặp hơn ở trẻ sơ sinh nặng cân, thai đủ/già tháng. Cơ chế bệnh sinh chưa rõ nhưng theo một giả thuyết được đưa ra, ETN là một đáp ứng miễn dịch cấp ban đầu đáp ứng với sự xâm nhập các vi sinh vật kí sinh trên da vào nang lông.
Lâm sàng: là những mảng, sẩn đỏ kích thước 1-3mm, tiến triển nhanh thành mụn mủ trên nền da đỏ. Tổn thương thường phân bố ở thân mình, phần gần của các chi, không có tổn thương lòng bàn tay, bàn chân. Bệnh có thể biểu hiện ngay lúc sinh ra nhưng thường điển hình sau 24-48 giờ và thoái triển sau 5-7 ngày.
Hình 1. Ban đỏ nhiễm độc ở trẻ sơ sinh. Trẻ sơ sinh khoẻ mạnh. Xuất hiện tổn thương mảng đỏ, lan toả, với các sẩn, mụn mủ thoáng qua, màu vàng, như đầu đinh ghim lúc 2 ngày tuổi
Chẩn đoán: chủ yếu dựa vào lâm sàng.
Xét nghiệm: thường không cần thiết:
– Nhuộm Wright mụn mủ, soi dưới kính hiển vi, thấy nhiều bạch cầu ưu acid và trung tính.
– Xét nghiệm máu: một số ít trường hợp (7-18%) có tăng bạch cầu ưa acid máu ngoại vi.
– Nếu tổn thương không điển hình, có thể nuôi cấy mủ tìm vi khuẩn, nấm. Trong ETN, nuôi cấy âm tính.
Điều trị: Bệnh thoái triển tự nhiên mà không cần điều trị.
1.2. Bệnh sắc tố mụn mủ thoáng qua ở trẻ sơ sinh (Transient neonatal pustular melanosis – TNPM)
TNPM ít gặp hơn so với ETN, thường gặp hơn ở trẻ da đen đủ tháng (4-5%), gặp ở 0.5% trẻ châu Á đủ tháng. Tổn thương tồn tại ngay lúc sinh. Cơ chế bệnh sinh chưa rõ, một số tác giả cho rằng, TNPM là một thể của ETN.
Lâm sàng: có 3 giai đoạn:
– Giai đoạn 1 (ngay lúc sinh): mụn nước, mụn mủ nhỏ, kích thước 2-10mm trên nền da không đỏ, vị trí ở cằm, trán, cổ, lưng, mông, ít gặp hơn ở mặt, ngực, lòng bàn tay bàn chân.
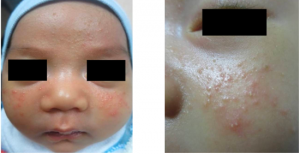
– Giai đoạn 2: ban đỏ, mảng tăng sắc tố nhẹ với viền vảy xung quanh, do vỡ mụn mủ, tồn tại từ vài tuần đến vài tháng.
– Giai đoạn 3: mảng tăng sắc tố mờ dần sau vài tuần đến vài tháng.
Một số hiếm trường hợp chỉ thấy hình ảnh mảng tăng sắc tố mà không thấy xuất hiện mụn mủ.

Hình 2. Bệnh sắc tố mụn mủ thoáng qua ở trẻ sơ sinh: Những mảng tăng sắc tố, bong dần sau vài tuần
Chẩn đoán: dựa vào lâm sàng.
Xét nghiệm:
– Nhuộm Wright mụn mủ: nhiều bạch cầu đa nhân trung tính, rất ít bạch cầu ưa acid
– Mô bệnh học: cắt sinh thiết những tổn thương ở giai đoạn sớm, thấy hình ảnh mụn mủ trong hoặc dưới lớp sừng, nhiều bạch cầu đa nhân trung tính, fibrin và hiếm khi thấy bạch cầu ưa acid, tăng melanin ở các tế bào sừng ở màng đáy ở những tổn thương tăng sắc tố.
Điều trị: Bệnh thoái triển tự nhiên mà không cần điều trị.
1.3. Mụn mủ vùng đầu ở trẻ sơ sinh (Neonatal cephalic pustulosis)
Thường xảy ra ở 20% trẻ nhỏ, không có tính chất gia đình. Tổn thương không phải do tăng hoạt động của tuyến bã bởi androgen nội sinh và từ mẹ nên bệnh không còn được gọi là “giả trứng cá sơ sinh” để phân biệt với trứng cá trẻ em thật sự. Cơ chế bệnh học chưa rõ ràng, một số cho thấy là phản ứng viêm của da với Malassezia.
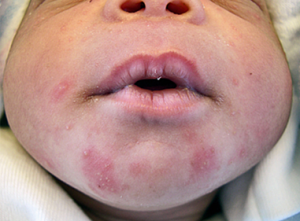
Lâm sàng: Tuổi khởi phát trung bình là 3 tuần. Tổn thương là các mụn mủ, sẩn viêm, không có comedon (mụn nhân), phân bố giới hạn ở mặt (đặc biệt là má), thỉnh thoảng có ở đầu.
Bệnh thường nhẹ, tự thoái triển trong 4 tháng mà không để lại sẹo. Bệnh không làm tăng nguy cơ xuất hiện trứng cá ở tuổi vị thành niên.

Hình 3. Mụn mủ vùng đầu ở trẻ sơ sinh: Các mụn mủ nhỏ, một số kết hợp với nhau ở vùng mặt trẻ sơ sinh.
Điều trị: rửa mặt hàng ngày, tránh các sản phẩm chứa dầu. Kem ketoconazole 2% bôi 2 lần/ngày hoặc hydrocortisone 1% 1 lần/ngày có hiệu quả trong một số trường hợp.
1.4. Trứng cá trẻ em
Là bệnh hiếm gặp. Thường ở trẻ từ 3-4 tháng tuổi, nhưng cũng có thể gặp ở trẻ vài tuần tuổi. Nguyên nhân là do tăng sản tuyến bã thứ phát do adrogen, thường gặp hơn ở trẻ nam. Các trường hợp nặng, kháng trị cần loại trừ các bệnh tăng sản tuyến thượng thận bẩm sinh, u tuyến thượng thận, u sinh dục, dậy thì sớm.
Lâm sàng: tổn thương dạng trứng cá điển hình: mụn nhân, mụn mủ, sẩn viêm, nodule viêm ở mặt, Bệnh thường thoái triển tự nhiên trong năm đầu tiên nhưng có thể tồn tại đến 3 tuổi. Bệnh có thể tái phát thành trứng cá nặng ở tuổi dậy thì.
Hình 4. Trứng cá sơ sinh ở trẻ nam 20 ngày tuổi. Tổn thương chủ yếu là các mụn nhân đóng và sẩn mủ
Điều trị: cần thiết vì bệnh có thể để lại sẹo Chưa có các nghiên cứu thử nghiệm ngẫu nhiên nào trong trứng cá trẻ em. Tất cả các điều trị đều là off-label:
– Tổn thương viêm nhẹ/trung bình: dùng các chất bong sừng nhẹ như benzoyl peroxide 2.5%, kháng sinh bôi tại chỗ (clindamycin, erythromycin), retinoid tại chỗ.
– Tổn thương viêm nặng: Erythromycin uống, trimethroprim-sulfamethoxazole, isotretinoin. Không dùng tetracyclin cho trẻ dưới 8 tuổi.
1.5. Miliaria
Thường gặp ở trẻ em, nhất là ở những nơi có khí hậu nóng ẩm, tỉ lệ mắc có thể lên đến 15%. Bệnh gây ra do tắc nghẽn ống tuyến mồ hôi.
Lâm sàng: Tổn thương thường ở mặt, da đầu, nếp kẽ. Có 4 thể chính:
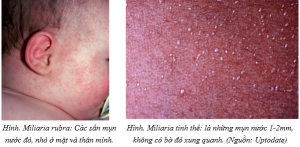
– Miliaria tinh thể: mụn nước nhỏ, thành mỏng, không viêm, giống như giọt sương (“dew drops”). Có thể thấy từ ngay khi sinh ra, do tắc ống tuyến eccrine ở phần nông của thượng bì.
– Miliaria rubra (rôm đỏ): do tắc nghẽn ống tuyến mồ hôi ở thượng bì, gây ra các phản ứng viêm tại chỗ ở thượng bì và trung bì, tạo thành những đám nhỏ mụn mủ, sẩn đỏ.
– Miliaria pustulosa: do viêm tại chỗ, mụn mủ trên nền dát đỏ tương tự miliaria rubra.
– Miliaria profunda: sẩn, sẩn mụn mủ, da đổi màu, hiếm gặp ở trẻ em.
Hiếm khi thấy ngay khi sinh ra mà thường phát triển trong tuần đầu tiên, đặc biệt liên quan đến nhiệt độ nóng: dùng lò sưởi, mặc nhiều quần áo.
Chẩn đoán: lâm sàng.
Điều trị: Không cần điều trị đặc hiệu. Tổn thương thường thoái triển nhanh khi giảm tiết mồ hôi, bằng việc thay đổi môi trường lạnh hơn, ít quần áo hơn.
2. CÁC BỆNH HIẾM GẶP
2.1. Mụn mủ đầu chi ở trẻ em (Infantile acropustulosis – IA)
Là một bệnh mụn mủ mụn nước lành tính, có thể tiến triển mạn tính. Cơ chế bệnh sinh chưa rõ, có thể liên quan đến phản ứng quá mẫn không đặc hiệu với nhiễm kí sinh trùng ghẻ. Đồng mắc với viêm da cơ địa gặp trong ½ trường hợp. Hay gặp ở trẻ nam da màu hơn. Có thể thấy các trẻ sống cùng nhà có thể cũng có biểu hiện tương tự. Khởi phát trong năm đầu tiên.
Lâm sàng: mụn nước mụn mủ ngứa nhiều, hay tái phát, chủ yếu ở lòng bàn tay, chân, có thể mặt mu tay chân, các chi. Các đợt tái phát cách nhau 2-4 tuần, có thể kéo dài từ 5-10 ngày. IA thường thoái triển trong 2 năm.

Hình 6. Mụn mủ đầu chi ở trẻ em: nhiều mụn mủ ở lòng bàn tay và sẩn nhỏ ở bàn chân.
Chẩn đoán: dựa vào lâm sàng. Cần tìm các biểu hiện của ghẻ trước đó và khai thác tiền sử gia đình.
Chẩn đoán phân biệt: tổ đỉa, vảy nến thể mủ, ETN, TNPM, EPFI, ghẻ, chốc.
Xét nghiệm: mô bệnh học: thường không cần thiết, có hình ảnh mụn mủ dưới lớp sừng, xâm nhập nhiều bạch cầu trung tính và ái toan.
Điều trị: corticoid bôi tại chỗ, kháng histamin đường uống, erythromycin, dapsone…
– Nghiên cứu lớn nhất trên 20 bệnh nhân IA trong số đó được điều trị bằng corticoid bôi tại chỗ, mức độ trung bình đến mạnh, 1-2 lần/ngày. 18 trong số đó cải thiện tốt hoặc khỏi hoàn toàn. Hiệu quả thường thấy sau 3 ngày đến 2 tuần từ khi bắt đầu điều trị.
– Erythromycin 40mg/kg/ngày hoặc kháng histamin là những lựa chọn thay thế hoặc bổ sung, để làm giảm phản ứng viêm và giảm ngứa. Trong các trường hợp ngứa nhiều, có thể xem xét sử dụng thuốc an thần
– Dapsone (1-2mg/kg/ngày) được khuyến cáo trong những trường hợp nặng, kháng trị. Cần theo dõi các tác dụng phụ như tan máu, viêm gan, methemoglobin…
2.2. Viêm nang lông mụn mủ tăng bạch cầu ưa acid ở trẻ em (Eosinophilic pustular folliculitis of infancy – EPFI)
Bệnh da hiếm gặp với cơ chế bệnh sinh chưa rõ ràng. Chưa rõ ràng mối liên quan đến bệnh Viêm nang lông mụn mủ tăng bạch cầu ưa acid ở người lớn (adult eosinophilic pustular folliculitis – Ofuji disease).
Lâm sàng: Mụn mủ nang lông ngứa, tái phát, hay gặp nhất ở da đầu, nhưng cũng có thể gặp ở các chi. Một nghiên cứu trên 61 trường hợp EPFI, tuổi trung bình khởi phát là 5 tháng, tỉ lệ nam/nữ là 4/1. Các đợt tái phát cách nhau 1-12 tuần, thoái triển trong 1-4 tuần. Thoái triển hoàn toàn thường trước 3 tuổi ở hầu hết các trường hợp.
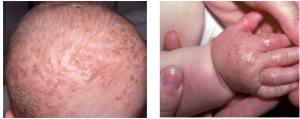
Hình 7. Viêm nang lông mụn mủ tăng bạch cầu ưa acid ở trẻ em: các tổn thương mụn mủ, vảy tiết ở da đầu và mu tay.
Xét nghiệm:
– Soi tươi mụn mủ: nhiều bạch cầu ưa acid.
– Mô bệnh học: nhiều bạch cầu ưa acid.
– Xét nghiệm máu: tăng bạch cầu ưa acid.
Chẩn đoán: lâm sàng và xét nghiệm thấy nhiều bạch cầu trong mụn mủ.
Chẩn đoán phân biệt: ETN, TNPM, nhiễm herpes simplex, chốc.
Điều trị: điều trị triệu chứng. Corticoid bôi tại chỗ có hiệu quả giúp tổn thương thoái triển nhanh hơn và cải thiện triệu chứng ngứa.
2.3. Phát ban mụn nước mụn mủ và rối loạn sinh tuỷ thoáng qua ở hội chứng Down (Vesiculopustular eruption and transient myeloproliferative disorder in Down syndrome)
Khoảng 20% trẻ sơ sinh với hội chứng Down có rối loạn sinh tuỷ thoáng qua (transient myeloproliferative disorder – TMD, còn gọi là bạch cầu cấp thoáng qua). Trong một số hiếm trường hợp, TMD có thể đi kèm với phát ban mụn mước mụn mủ ở mặt xuất hiện trong những ngày tuổi đầu tiên.
Mô bệnh học: mụn nước mụn mủ dạng xốp bào trong thượng bì, xâm nhập quanh mạch tế bào tuỷ xương chưa trưởng thành, có thể thấy trong máu ngoại biên. Tổn thương da thường thoái triển tự nhiên sau 1-3 tháng cùng với sự thoái triển của TMD.
2.4. Vảy nến thể mủ (Pustular psoriasis)
Thường xuất hiện trong tuần tuổi đầu tiên. Tổn thương cơ bản là các mụn mủ, hồ mủ trên nền da đỏ. Phân bố có thể lan toả, ở bất kì vị trí nào, có thể gặp ở lòng bàn tay bàn chân.
Mô bệnh học: mụn mủ xốp vào và các vi áp xe ở thượng bì, á sừng.
Bệnh thường khó điều trị.
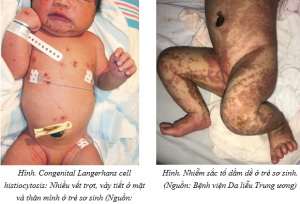
2.5. Bệnh mô bào Langerhan bẩm sinh (Congenital Langerhans cell histiocytosis)
Thường gặp từ khi sinh ra cho đến vài ngày với các tổn thương là sẩn, mụn nước, nang, nodule, chấm xuất huyết. Phân bố ở vị trí bất kì, hay gặp ở nếp gấp, lòng bàn tay bàn chân, da đầu, có thể gặp ở niêm mạc. Cần khám tất cả các cơ quan: gan, cơ xương khớp, thận. Nếu chỉ có tổn thương da đơn độc, bệnh thường thoái triển tự nhiên sau vài tuần hoặc vài tháng và tiên lượng tốt. Ngược lại, tổn thương đa cơ quan tiên lượng xấu hơn và cần phải điều trị thuốc toàn thân.
Mô bệnh học: Mô bào (histiocytes) với các nhân hình hạt cà phê, xâm nhập thành từng ổ ở thượng bì. Hoá mô miễn dịch: nhuộm S100 và CD1a dương tính.
2.6. Nhiễm sắc tố dầm dề (Incontinentia pigmenti)
Gặp từ lúc sinh cho đến vài tuần. Tổn thương cơ bản là các sẩn dày sừng, mụn nước thành dải phân bố theo đường Blaschko, vị trí ở các chi.
Mô bệnh học: xốp bào với bạch cầu ưa acid, dị sừng.
2.7. Bệnh Behcet ở trẻ sơ sinh (Neonatal Behcet’s disease)
Thường xuất hiện trong tuần tuổi đầu tiên với các mụn nước mụn mủ, ngứa, hoại tử ở da (bàn tay, bàn chân) kèm theo loét vùng miệng và sinh dục. Có thể kèm theo tiêu chảy, viêm mạch. Có yếu tố gia đình liên quan như mẹ mắc Behcet giai đoạn hoạt động trong thai kì (có sự truyền globulin miễn dịch qua rau thai).
2.8. Hội chứng tăng IgE (Hyper-IgE syndrome)
Là bệnh do đáp ứng viêm bất thường, xuất hiện từ lúc sinh cho đến vài tuần. Tổn thương là các mụn nước hoặc sẩn mủ đơn độc và từng nhóm. Vị trí hay gặp ở mặt, da đầu, thân, nách, vùng bẹn. IgE máu tăng (trên 2000 IU/ml) và tăng bạch cầu ưa acid.
Mô bệnh học: mụn nước trong thượng bì với nhiều bạch cầu ưa acid, viêm nang lông.
Kết luận: Có nhiều bệnh gây ra tổn thương mụn nước, bọng nước trên da của trẻ sơ sinh và trẻ nhỏ, một số bệnh tự khỏi nhưng có một số bệnh di truyền, hiếm gặp và có tổn thương nội tạng đi kèm. Cần khám lâm sàng, khai thác đầy đủ tiền sử, một số trường hợp cần sự hỗ trợ của các xét nghiệm cận lâm sàng để đưa ra chẩn đoán sớm và chính xác.
Bài viết: BSNT Hồ Phương Thùy







